ჯანდაცვა და მისი ტენდენციები საქართველოში
ავტორის სტილი დაცულია
მარიამ ტალახაძე
ივანე ჯავახიშვილის სახელობის თბილისის სახელმწიფო უნივერსიტეტის
ეკონომიკისა და ბიზნესის ფაკულტეტის IV კურსის სტუდენტი
mariamii.talakhadze@gmail.com
ანოტაცია
ჯანდაცვა (ჯანმრთელობის დაცვა) არის სახელმწიფო, სოციალ–ეკონომიკურ, სამედიცინო და საზოგადოებრივ ღონისძიებათა სისტემა, რომლის მიზანია ადამიანთა ჯანმრთელობის დაცვა, დაავადებების თავიდან აცილება და მკურნალობა, სიცოცხლის გახანგრძლივება. ჯანდაცვის განვითარება მრავალ პრობლემებთანაა დაკავშირებული. სხვადასხვა ქვეყნები განსხვავებულ მიდგომებს იყენებენ არსებული პრობლემების აღმოსაფხვრელად. თითოეულ ქვეყანაში ჯანდაცვის საკუთარი სისტემაა განვითარებული. ამა თუ იმ ქვეყნის ჯანდაცვის ეროვნული სისტემის ხასიათი დამოკიდებულია ქვეყნის სოციალურ-ეკონომიკურ მდგომარეობაზე, ეკონომიკური განვითარების დონეზე, ისტორიის, ეროვნული ხასიათის, პოლიტიკური ცხოვრების, კულტურისა და საზოგადოებრივი მსოფლმხედველობის თავისებურებებზე. ჯანდაცვაზე სახელმწიფო დაფინანსების სიმწირის გამო ფართოდაა გავრცელებული ჯიბიდან არაფორმალური გადახდები. ნაშრომი განიხილავს ჯანდაცვის სისტემის სრულყოფის ეტაპებს საქართველოსა და მსოფლიოს წამყვანი სახელმწიფოების მაგალითზე. ნათლად დავინახავთ რა პროგრესი განიცადა მსოფლიომ და, ამ ფონზე, საქართველომ ჯანდაცვის სფეროში.
Annotation
Healthcare is a system of state, socio-economic, medical and public measures aimed at protecting human health, preventing and treating diseases, prolonging life. Healthcare development is associated with many problems. Different countries use different approaches to address existing problems. Each country has its own healthcare system. The nature of the national health system of a country depends on the socio-economic situation of the country, the level of economic development, the peculiarities of history, national character, political life, culture and public worldview. Informal out-of-pocket payments are widespread due to the scarcity of state funding for healthcare. The article discusses the stages of improving the healthcare system on the example of Georgia and the leading countries in the world. We will clearly see what progress the world and Georgia have made in the field of healthcare.
უნივერსალური ჯანდაცვა და მისი თავისებურებები
მსოფლიოში არსებული გამოცდილებით, უნივერსალური დაზღვევის განვითარება თანდათანობითი პროცესია. იგი მნიშვნელოვნად არის დამოკიდებული იმაზე, თუ რამდენად საკმარისია ქვეყანაში არსებული რესურსი უნივერსალური ჯანდაცვის მოთხოვნებისთვის. განვითარებულ ქვეყნებში ჯანმრთელობაზე საშუალოდ 2500 დოლარი იხარჯება მოსახლეობის ერთ სულზე, ხოლო დაბალშემოსავლიან ქვეყნებში – 15 დოლარზე ნაკლები. ამასთან, ქვეყნებში ბაზისურ პაკეტით შედარებით ნაკლები სერვისებია მოცული, ვიდრე განვითარებულ ქვეყნებში.
სამედიცინო მომსახურების მისაღებად ადამიანები იხდიან პირდაპირი გადახდით უშუალოდ სამედიცინო მომსახურების გაწევისას და არაპირდაპირი, გადასახადების გადახდით. არაპირდაპირი, ანუ წინასწარი გადახდების სისტემას აქვს დადებითი მხარე, რადგან ავადმყოფობის პერიოდში ადამიანებს არ უწევთ დიდი ხარჯების გაღება და შეუძლიათ აღნიშნული ხარჯები გადაინაწილონ მთელი ცხოვრების განმავლობაში.
ჯანდაცვის არაპირდაპირი გადასახადების სისტემა ორი სახისაა: დაზღვევა, რომლის დროსაც დაზღვეულები იხდიან სადაზღვევო შენატანებს და ზოგადი გადასახადების სისტემა, რომელსაც იხდის მოსახლეობის ნაწილი, ან მთელი მოსახლეობა. ზოგადი გადასახადებით დაფინანსების დროს მთელი მოსახლეობა, ან მოსახლეობის ნაწილი მოცულია, მიუხედავად იმისა, ისინი იხდიან თუ არა გადასახადებს. უნივერსალური დაფინანსება მჭიდროდ არის დაკავშირებული გადასახადების სისტემის ადმინისტრირების უნართან. აღსანიშნავია ის ფაქტიც, რომ განვითარებულ ქვეყნებში გადასახადებით გროვდება მთლიანი შიდა პროდუქტის 30%, მაშინ როცა დაბალშემოსავლიან ქვეყნებში ეს მაჩვენებელი 20%- დან 5%-მდე მერყეობს.
სადაზღვევო სისტემის ორი სახე არსებობს: ნებაყოფლობითი და სოციალური. ნებაყოფლობითი, ანუ კერძო დაზღვევის დროს სადაზღვევო პრემიები დგინდება ჯანმრთელობის რისკის შესაბამისად. ჯანმრთელობის სოციალური დაზღვევა არაკომერციულ პრინციპებს ეფუძნება და ფინანსდება სავალდებულო გადასახადებით. მას უმთავრესად სახელმწიფო უზრუნველყოფს, თუმცა, შეიძლება მართოს კერძო ორგანიზაციამაც.
სოციალური დაზღვევა ეფუძნება იდენტიფიცირებად სახელფასო გადასახადებს და შედარებით სტაბილურ სამუშაო ძალას. სოციალური დაზღვევის და ზოგადი გადასახადებით დაფინანსების სისტემებში ხდება შემოსავლების გადანაწილება რისკის გადაცემის გზით ჯანმრთელიდან ავადმყოფზე, მდიდრიდან ღარიბზე. კერძო დაზღვევაში რისკის გადანაწილების ეს მექანიზმები არ არის და შენატანები ფიქსირებული განაკვეთებია.
ჯანმრთელობის დაზღვევით მოსახლეობის მოცვის გაფართოებამ შესაძლოა გარკვეული პრობლემები წარმოშვას. უპირველესად უნდა გამოვყოთ ნეგატიური რისკის შერჩევა. ეს პრობლემა დაკავშირებულია იმ გარემოებასთან, რომ ადამიანებმა უფრო მეტი იციან თავიანთი რისკის მდგომარეობის შესახებ, ვიდრე მზღვეველმა. როდესაც პაციენტს აქვს ქრონიკული დაავადება, იგი ცდილობს დაეზღვიოს. ხოლო ჯანმრთელი ახალგაზრდები, რომელთაც არაფერი აწუხებთ, ცდილობენ არ დაეზღვიონ. აღნიშნულის გამო რისკები გადანაწილდება მაღალრისკიან პაციენტებს შორის, რაც თავის მხრივ განაპირობებს სადაზღვევო პრემიის გაძვირებას.
ნეგატიური რისკების შერჩევის პრობლემის გამო მოსახლეობის მოცვის გაფართოების ყველაზე ხელსაყრელი მექანიზმია სავალდებულო დაზღვევა. ამ შემთხვევაში სადაზღვევო შენატანები დამოკიდებულია არა რისკზე, არამედ გადახდისუნარიანობაზე. სხვა ტექნიკურ სირთულეებს განეკუთვნება პოტენციური დაზღვეულების იდენტიფიცირება, შენატანების შეფასება, პრემიების შეგროვება. ეს სირთულეები განსაკუთრებით შეინიშნება დაბალშემოსავლიან ქვეყნებში, სადაც ლეგალურად დასაქმებულთა რაოდენობა ძალიან მცირეა და უფრო მეტი რაოდენობა არალეგალურად დასაქმებულია, რომელთა აღრიცხვა სიძნელეებთანაა დაკავშირებული. აქედან გამომდინარე, სავალდებულო მოცვის დროს, რომელიც ეფუძნება დაზღვევის სოლიდარობის პრინციპს, მცირდება ზემოაღნიშნული სირთულეები. მოცვის გაფართოებისათვის ასევე მნიშვნელოვანია ფინანსური მდგრადობა. შენატანები უნდა ეფუძნებოდეს დაზღვეულთა რისკის ზუსტ შეფასებას. მოულოდნელი მაღალი ხარჯების დასაფარავად გამოიყენებენ სადაზღვევო რეზერვებს. ცხადია, რაც უფრო ფართოა სადაზღვევო მოცვა მით მცირდება რისკი და პირიქით, რაც უფრო მცირე მოსახლეობაა მოცული, მით უფრო მეტია მზღვეველის რისკი . [5]
ჯანდაცვის სისტემის მოდელები
ბისმარკის სისტემა. უნივერსალური ჯანდაცვის სისტემა მსოფლიოში პირველად გერმანიაში ჩამოყალიბდა კანცლერის ოტო ფონ ბისმარკის მიერ. დამსაქმებელი ვალდებული იყო დაქირავებულები გაეწევრებინა სადაზღვევო ფონდში. სადაზღვევო შენატანი დამოკიდებული იყო სახელფასო შემოსავლებზე. სოციალური დაზღვევის სისტემის დროს იზრდება ჯანდაცვის სისტემისათვის საჭირო რესურსები. იგი ხშირად განიხილება, როგორც ჯანდაცვაზე რესურსების გაზრდის ეფექტიანი გზა. სადაზღვევო შენატანები განცალკევებულია სხვა გადასახადებისაგან და მხოლოდ ჯანდაცვისთვისაა განკუთვნილი, გადამხდელმა ზუსტად იცის რაზე იხარჯება მისი შენატანები, რაც მოსახლეობას ნდობას მატებს, რომ სახსრები არ გამოიყენება სხვა, შესაძლოა, ნაკლებად მნიშვნელოვანი სახელმწიფო პროგრამების დაფინანსებაზე. სახსრების გამჭვირვალე მოძრაობა ხელს უწყობს გადასახადების გადახდის სტიმულს, ადამიანებს უფრო მეტი სურვილი აქვთ გადაიხადონ სადაზღვევო შენატანები. სოციალური დაზღვევის დროს ჯანდაცვის დაფინანსება არაა დამოკიდებული სახელმწიფო ბიუჯეტზე, შედეგად მცირდება სახელმწიფოს მარეგულირებელი როლი. იგი ნაკლებად პოლიტიზირებულია, მასზე გავლენას არ ახდენს სახელმწიფოს პოლიტიკური პრიორიტეტები, რომლებიც სახელმწიფოს ინტერესების გათვალისწინებით შეიძლება იცვლებოდეს. შესაბამისად, ჯანდაცვის სექტორს დაფინანსების გარანტირებული წყარო გააჩნია. სოციალური დაზღვევის შენატანებზე გავლენას ახდენს ქვეყნის ეკონომიკური მდგომარეობა. ეკონომიკური კრიზისის დროს დასაქმებულთა რაოდენობის შემცირებასთან ერთად მცირდება სადაზღვევო შენატანების მოცულობა. [1] [5]
ბევერიჯის მოდელი. 1942 წელს უილიამ ბევერიჯმა შეიმუშავა უნივერსალური ჯანდაცვის პრინციპები, რომელიც შემდგომ გახდა ჯანდაცვის ბევერიჯის მოდელის საფუძველი. ბევერიჯის მოდელის მთავარ ნიშნებს წარმოადგენს: სახელმწიფო ბიუჯეტიდან დაფინანსება სახელმწიფო სავალდებულო გადასახადების (ზოგადი გადასახადების) მეშვეობით, ჯანდაცვის სისტემის სახელმწიფო რეგულირება, საყოველთაო ხელმისაწვდომობა, სახელმწიფოს მნიშვნელოვანი ჩარევა სამედიცინო სერვისებსა და დაწესებულებების მართვაში, ექიმების ანაზღაურება ხელფასით ან კაპიტაციით, პაციენტების მხრიდან მცირე ჯიბიდან გადახდები.
ზოგადი გადასახადებით დაფინანსების სისტემის დადებითი მხარეებია: სახელმწიფო ბიუჯეტის შემოსავლების რამდენიმე წყაროს არსებობის გამო ეკონომიკის სხვადასხვა სფეროებზე ბიუჯეტის განაწილებისას რომელიმე სფეროზე დაფინანსების შემცირება სხვა სფეროს დაფინანსების გაზრდით მნიშვნელოვან გავლენას არ ახდენს საერთო ბიუჯეტზე. ზოგადი გადასახადებით დაფინანსების სისტემა ეკონომიკურად ხარჯთეფექტურია, რადგან შემოსავლების შეგროვება ხორციელდება ერთ და არა რამოდენიმე სხვადასხვა ორგანიზაციებში. შესაბამისად, შედარებით ადვილია ხარჯებზე კონტროლი, რადგან ბიუჯეტი ფიქსირებულია და მხოლოდ ერთი წყაროსგანაა მიღებული.
ზოგადი გადასახადებით დაფინანსების სისტემის უარყოფითი მხარეებია: დაბალია ნდობის ფაქტორი, რომ გადასახადები დანიშნულებისამებრ დაიხარჯება. რადგან გადასახადები საერთო ფონდში იყრის თავს, გადამხდელისთვის ძნელია გარკვევა, შენატანებიდან ზუსტად რამდენი იხარჯება ჯანდაცვაზე, ან საერთოდ რაზე იხარჯება მის მიერ გადახდილი გადასახადები. ასეთი მდგომარეობა ხელს არ უწყობს გადასახადების გადახდის სტიმულს. აღნიშნული პრობლემა განსაკუთრებით მწვავედ დგას გარდამავალი ეკონომიკის ქვეყნებში, სადაც გადასახადების შეგროვებისა და შეფასების სისტემა არაა სრულყოფილი; გადამხდელებმა შეიძლება თავი აარიდონ გადასახადებს.
გარდა ამისა, ზოგადი გადასახადებით დაფინანსების სისტემის დროს არ მოქმედებს სოციალური დაზღვევის სისტემისთვის დამახასიათებელი პრინციპი: გადაიხდი სამედიცინო სადაზღვევო შენატანს, მიიღებ სამედიცინო დახმარებას. რადგანაც გადამხდელმა იცის, რომ მიუხედავად იმისა, გადაიხდის თუ არა იგი გადასახადს, მასზე მაინც გავრცელდება სახელმწიფოს მიერ დეკლარირებული სამედიცინო მომსახურება, მას გადასახადების გადახდის ნაკლები სტიმული აქვს.
ზოგადი გადასახადებით დაფინანსების სისტემის დროს შეინიშნება არასტაბილური დაფინანსება. სახელმწიფო ბიუჯეტიდან ეკონომიკის სხვადასხვა სფეროზე დადგენილი ყოველწლიური ბიუჯეტები გარკვეულ ცვლილებებს განიცდიან, რადგანაც იგი დამოკიდებულია სახელმწიფოს პოლიტიკურ პრიორიტეტებზე, თუ რომელი დარგია სახელმწიფო ინტერესებისათვის ყველაზე მნიშვნელოვანი (მაგალითად, საომარი კონფლიქტები მოითხოვს თავდაცვის ხარჯების გაზრდას). ამგვარად, ჯანდაცვის ბიუჯეტი სახელმწიფოს პოლიტიკურ ნებაზეა დამოკიდებული და ზოგჯერ იგი არაპროგნოზირებადია, შესაბამისად ჯანდაცვის სექტორს არ აქვს მყარი გარანტია იმისა, რომ მომავალ წელს მიიღებს იმავე მოცულობის დაფინანსებას, რაც წინა წელს იყო მისთვის გამოყოფილი.
ჯანდაცვის დაფინანსება, უპირატესად სახელმწიფო სავალდებულო გადასახადებით, (ზოგადი გადასახადები) შემოღებულ იქნა ახალ ზელანდიაში (1939 წ.), შვედეთში (1953), ნორვეგიაში (1956 წ.), ფინეთში (1963წ.), დანიაში (1971წ.), ისლანდიაში(1972 წ.), კანადაში (1966 წ.), ავსტრალიაში(1974 წ.), პორტუგალიაში(1978), ესპანეთში (1978) და იტალიაში (1980). მკვლევართა აზრით, ბევერიჯის სისტემის ფართოდ გავრცელება დაკავშირებულია ჯანდაცვის ხარჯებზე ეფექტური კონტროლით. [1] [3] [5]
სემაშკოს მოდელი. სოციალისტური სისტემის დაშლის შემდეგ ყოფილი საბჭოთა კავშირისა და აღმოსავლეთ ევროპის ქვეყნებში ფართოდ გავრცელდა უნივერსალური ჯანდაცვის სხვადასხვა სისტემა (სოციალური დაზღვევა, საყოველთაო ჯანდაცვა). გასათვალისწინებელია, რომ ამ ქვეყნებში არსებობდა ჯანდაცვის სემაშკოს მოდელი, რომელიც თეორიულად თავად წარმოადგენდა უნივერსალურ მოცვას. მიუხედავად იმისა, რომ კონსტიტუციით ყველა თანასწორად გარანტირებული იყო ჯანდაცვის სერვისებით, მოსახლეობის სხვადასხვა ჯგუფებს შორის შეინიშნებოდა მნიშვნელოვანი განსხვავებები. მაგალითად, პარტიული მუშაკები, ე.წ. ნომენკლატურა უზრუნველყოფილი იყო მაღალი სტანდარტის სერვისებით. მოსახლეობის სხვა ფენები ღებულობდნენ შედარებით დაბალი სტანდარტის სერვისებს. ფართოდ იყო გავრცელებული ჯიბიდან არაფორმალური გადახდები. [1] [3]
ვფიქრობ, მეტად საინტერესო იქნება განვიხილოთ ამერიკის შეერთებული შტატების ჯანდაცვის მოდელი. ჯანდაცვის ამერიკული მოდელი უფრო მეტად ორიენტირებულია საბაზრო მექანიზმების მაქსიმალურად გამოყენებაზე. ამერიკის შეერთებულ შტატებში მოქმედებს სოციალური დაცვის შერჩევითი (სელექციური) სისტემა. ჯანდაცვის სისტემური მოწყობის სელექციური პრინციპი ეფუძნება მოსახლეობის საჭიროებების შეფასების პროცედურებს და გულისხმობს სახელმწიფოს მიერ მოსახლეობის მხოლოდ იმ ნაწილის მოცვას ვინც სოციალურად დაუცველია ან მაღალი რისკის გამო ყველაზე მეტად საჭიროებს სერვისებს. ამისგან განსხვავებით ევროპის ისევე როგორც მსოფლიოს ბევრ ქვეყნებში მოქმედებს უნივერსალური, საყოველთაო ჯანდაცვის პრინციპი, რომელიც ფარავს მთელ მოსახლეობას, ინდივიდუალიზმისა და სელექციურობის პრინციპი მყარად დამკვიდრდა ამერიკულ საზოგადოებრივ ცნობიერებაში. თუ ევროპულ ქვეყნებში სოციალური პოლიტიკის შემუშავებისას ყოველთვის დომინირებდა თანასწორობის, სოციალური დაცულობის და საზოგადოებრივი სოლიდარობის პრინციპები, ამერიკაში ასეთი რამ მიუღებელი აღმოჩნდა მოქალაქეთა დიდი ნაწილისთვის. ამერიკელების უმრავლესობის აზრით ადამიანი პასუხისმგებელია საკუთარ ბედზე და ქმედებებზე, ხოლო პასუხისმგებლობის სახელმწიფოსთვის გადაცემის იდეა დიდი მხარდაჭერით არ სარგებლობს. აშშ-ში ქვეყნის სოციალურ და საზოგადოებრივ ცხოვრებაში სახელმწიფოს როლის გაძლიერება ტრადიციულად განაპირობებს მოქალაქეთა მხრიდან უკმაყოფილებას. ჯანდაცვის სფეროს ამერიკელთა უმრავლესობა განიხილავს არა როგორც სახელმწიფოს ყველაზე მნიშვნელოვან სოციალურ ფუნქციას, არამედ როგორც სერვისს, რომელიც სხვა სერვისების მსგავსად იყიდება სამედიცინო ბაზარზე. მსოფლიოში ყველაზე ლიბერალური ეკონომიკის ქვეყანას აქვს ჯანდაცვის დეცენტრალიზებული სისტემა, სადაც სახელმწიფოს ჩარევები მინიმალურია, ხოლო კერძო სექტორის წილი საკმაოდ დიდია. აშშ-ის ფედერალური მთავრობის, შტატების მთავრობების და ადგილობრივი თვითმმართველობის ორგანოების ფუნქციები გაყოფილია და თითოეული მათგანი თავის როლს თამაშობს. შტატების და ადგილობრივი თვითმმართველობის ორგანოების ავტონომია, მათ მიერ საკანონმდებლო, აღმასრულებელი და მარეგულირებელი საქმიანობის ადგილობრივ დონეზე განხორციელების უფლება, ასევე დაფინანსების საკუთარი წყაროების არსებობა გამყარებულია კონსტიტუციით. ამერიკულ საზოგადოებაში დამკვიდრებულმა შეხედულებებმა და ღირებულებათა სისტემებმა გავლენა მოახდინეს სოციალური სფეროს და ჯანდაცვის სისტემის განვითარებაზე, რამაც განაპირობა მისი თავისებურებები.
ამერიკული მოდელის აღნიშნული მახასიათებლები ქვეყანას მრავალი ათეული წლების მანძილზე საშუალებას აძლევდა წარმატებით მოეხდინა ადაპტაცია შიდა და გარე ცვალებად პირობებზე, რითაც ახდენდა თავისი მოქნილობის დემონსტრირებას, ასევე უზრუნველყოფდა დინამიურ ეკონომიურ განვითარებას და მაღალ კონკურენტუნარიანობას. აშშ მსოფლიო ლიდერია არა მარტო ეკონომიკასა და მეცნიერებაში, არამედ ჯანდაცვის სფეროშიც და გვთავაზობს პრობლემების გადაჭრის ნოვატორულ გზებს. აშშ–ში ჩამოყალიბდა რთული, შერეული სახის ჯანდაცვის სისტემა, თავისი საორგანიზაციო და ფინანსური სტრუქტურით, რომელიც დაფუძნებულია კერძო და სახელმწიფო პარტნიორობაზე. აშშ-ის ჯანდაცვის სისტემამ, მიუხედავად არსებული პრობლემებისა, უზრუნველყო უდიდესი მიღწევები სამედიცინო სფეროში. აშშ სხვა ქვეყნებს უსწრებს თანამედროვე სამედიცინო ტექნოლოგიების განვითარების კუთხით. ამერიკელებს ეკუთვნით ბოლო 30 წლის განმავლობაში სამედიცინო სფეროში ყველაზე მნიშვნელოვანი გამოგონებები. ბოლო 20 წლის განმავლობაში ახალი პრეპარატების ნახევარზე მეტი შემუშავებულ იქნა ამერიკელი ფარმაცევტული კომპანიების მიერ. ჯანდაცვის მსოფლიო ორგანიზაციამ აშშ-ს მიანიჭა პირველი ადგილი ისეთ პარამეტრებში, როგორიცაა პაციენტის საჭიროებაზე მორგებული მომსახურეობა, პაციენტების კმაყოფილება ექიმის ან სამედიცინო დაწესებულების არჩევის, სამედიცინო პერსონალის პაციენტის მიმართ კეთილგანწყობილი დამოკიდებულების, მომსახურების დროულად გაწევის და კონფიდენციალურობის თვალსაზრისით. აქვე აღსანიშნავია, რომ ერთ სულ მოსახლეზე გაწეული ჯანდაცვის ხარჯებით აშშ პირველ ადგილზეა მსოფლიოში.
მიუხედავად აღნიშნულისა, აშშ ჯანდაცვის კუთხით ბევრ პარამეტრში ჩამორჩება სხვა განვითარებულ ქვეყნებს. ამ მახასიათებლებს განეკუთვნება ჯანდაცვის ხელმისაწვდომობა, მოსახლეობის მოცვა, მაღალი ფასი სამედიცინო მომსახურებაზე, ასევე ფასის სწრაფი ზრდა მედიკამენტებზე. ჯანდაცვის ექსპერტთა მტკიცებით, თავისუფალი კონკურენცია შეუძლებელია ეკონომიკის ისეთ სექტორში, როგორიცაა ჯანდაცვა, თავისი მნიშვნელოვანი სოციალური ფუნქციებით. ამასთან დაკავშირებით აუცილებელია სწორი ბალანსის მოძებნა სახელმწიფოს პირდაპირ მონაწილეობას, საბაზრო კონკურენციასა და სახელმწიფო რეგულირებას შორის. მკვლევართა აზრით, ამერიკის ჯანდაცვის სისტემა საჭიროებს რეფორმირებას, ახალი მექანიზმების ჩართვას, რომლებიც უზრუნველყოფენ სახელმწიფო სამედიცინო დაზღვევის მოდერნიზაციას. [2]
ჯანდაცვა საქართველოში
დამოუკიდებლობის მოპოვების შემდეგ საქართველოს ჯანმრთელობის დაცვის სისტემის განვითარებაში გამოყოფენ ოთხ პერიოდს: ინერციის პერიოდი – 1991-1995 წლები, რეფორმების პირველი პერიოდი – 1995-2003, რეფორმების მეორე პერიოდი – 2004-2012 წლები და რეფორმების მესამე პერიოდი – 2013 წლიდან დღემდე. [3]
დამოუკიდებლობის მოპოვების შემდეგ საქართველოს ჯანდაცვის სისტემის დაფინანსება თავდაპირველად ხორციელდებოდა სოციალური დაზღვევის მოდელით (ბისმარკის მოდელი). სოციალური დაზღვევის სისტემის შემოღებით განხორციელდა დამფინანსებელი მხარის (სადაზღვევო კომპანია, ამ ჯანდაცვის სამინისტრო) და მიმწოდებლების განცალკევება. დამფინანსებელს უფლება ჰქონდა აერჩია მისთვის სასურველი სამედიცინო დაწესებულება, რაც ზრდიდა მათ შორის კონკურენციას და შესაბამისად დადებითად მოქმედებდა მომსახურების ხარისხზე.
სოციალური დაზღვევის მშენებლობის გზაზე მნიშვნელოვან დაბრკოლებას წარმოადგენდა არასახარბიელო ეკონომიკური მდგომარეობა, საწარმოების დაბალი გადახდისუნარიანობა, გადამხდელთა მონაცემების ერთიანი ბაზის არარსებობა. ჯანდაცვაზე სახელმწიფო დაფინანსების სიმწირის გამო ფართოდ იყო გავრცელებული ჯიბიდან არაფორმალური გადახდები.
2007 წლიდან იწყება გადასვლა გადასახადებზე დაფუძნებულ მოდელზ3 (ბევერიჯის მოდელი), რაც დაკავშირებული იყო იმ გარემოებასთან, რომ განვითარებადი ქვეყნებისათვის გადასახადებზე დაფუძნებულ სისტემას გააჩნია უპირატესობა სოციალური დაზღვევის მოდელთან შედარებით. კერძოდ, განვითარებად ქვეყნებში, სადაც უფრო მეტადაა განვითარებული არაფორმალური სექტორი, გადასახადებზე დაფუძნებულ მოდელს აქვს შესაძლებლობა უფრო სწრაფი ტემპით მოიცვას იგი. თუმცა, გადასახადებზე დაფუძნებული სისტემა ტვირთად აწვება სახელმწიფო ბიუჯეტს. გარდა ამისა, შეინიშნება არათანასწორი დაფინანსება, რადგან შესაძლოა განაპირობოს ისეთი პირების სუბსიდირება, რომლებიც თვითდასაქმებულია, მაგრამ არ არის ღარიბი ფენა. ამგვარად, საქართველოსათვის, როგორც განვითარებადი ქვეყნისათვის მიზანშეწონილია ჯანდაცვის ზოგადი გადასახადებით დაფინანსების სისტემა (ბევერიჯის მოდელი).
2013 წლიდან ამოქმედდა საყოველთაო ჯანმრთელობის დაცვის სახელმწიფო პროგრამა, რომლის მიზანია მოსახლეობისათვის სამედიცინო მომსახურებაზე ფინანსური ხელმისაწვდომობის გაზრდა. ყველა მოქალაქე უზრუნველყოფილია საბაზისო სამედიცინო მომსახურებით როგორც სახელმწიფო, ასევე კერძო სადაზღვევო პროგრამებით. ჯანდაცვის სექტორისთვის გამოყოფილი სახელმწიფო ასიგნებების მოცულობა 2017 წელს, 2012 წელთან შედარებით, გაორმაგდა და 365 მლნ ლარიდან 800 მლნ ლარამდე გაიზარდა. [5]
საყოველთაო ჯანდაცვის სახელმწიფო პროგრამით გათვალისწინებულია გეგმური და გადაუდებელი ამბულატორიული მომსახურება, გადაუდებელი სტაციონალური მკურნალობა, გეგმური ქირურგიული ოპერაციები (მათ შორის, დღის სტაციონარი) და მათთან დაკავშირებული გამოკვლევები შესაბამისი ლიმიტის ფარგლებში. პროგრამა ბენეფიციარს აძლევს სამედიცინო დაწესებულების თავისუფალი არჩევანის უფლებას. საყოველთაო ჯანმრთელობის დაცვის პროგრამის ამოქმედების შემდეგ მნიშვნელოვნად გაიზარდა მოსახლეობის მიმართვიანობა სამედიცინო მომსახურების მისაღებად.
ჯანდაცვის სისტემის სახელმწიფო კონცეფციით განსაზღვრულია 10 ძირითადი პრიორიტეტი:
1. ჯანმრთელობა ყველა პოლიტიკაში – საერთო სახელმწიფოებრივი მულტისექტორული მიდგომა – დამტკიცდა მთელი რიგი მულტისექტორული სტრატეგიები და დაიწყო მათი იმპლემენტაცია სხვადასხვა სამინისტროს ჩართულობით: საქართველოს თამბაქოს კონტროლის სახელმწიფო სტრატეგია (2013); აივ/შიდსის პრევენციისა და კონტროლის 2016-2018 წლების ეროვნული სტრატეგისტარეტგია (2016); ტუბერკულოზის კონტროლის 2016-2020 წლების ეროვნული სტრატეგია (2016); საქართველოს დედათა და ახალშობილთა ჯანმრთელობის ხელშეწყობის 2017-2030 წლების ეროვნული სტრატეგია (2017); საქართველოში არაგადამდებ დაავადებათა პრევენციისა და კონტროლის 2017-2020 წლების ეროვნული სტრატეგია (2017); საქართველოში C ჰეპატიტის ელიმინაციის 2016-2020 წლების ეროვნული სტრატეგია (2016) და ა.შ.
2. ჯანდაცვის სექტორის მმართველობის განვითარება – დაიწყო და უახლოეს პერიოდში დასრულდება – საქართველოს ჯანდაცვის სისტემის განვითარების სტრატეგიის და სამოქმედო გეგმის შემუშავება. ერთ-ერთი უმთავრესი ამოცანაა ფარმაცევტული სფეროს, უსაფრხო სისხლის, ადამიანის ორგანოებისა და ქსოვილების, თამბაქოსა და ალკოჰოლის რეგულუაციების ჰარმონიზაციაა ევროკავშირში მოქმედ კანონმდებლობასთან.
3. ჯანდაცვის დაფინანსების სისტემის გაუმჯობესება – დაიყო მუშაობა სტრატეგიული შესყიდვის მექანზიმების, შედეგზე დაფუძნებული ანაზღაურების, ხარჯების შეკავების სხვადასხვა მეთოდების (სელექტიური კონტრაქტირება, DRG) დანერგვის მიმართულებით.
4. ხარისხიანი სამედიცინო სერვისების განვითარება – მომზადდა სამედიცინო დაწესებულებათა კლასიფიკაციის დოკუმენტი, მიმდინარეობს სტაციონარული დაწესებულებების სანებართვო პირობების დახვეწა. წლის ბოლოსთვის დასრულდება ჰოსპიტალური და პირველადი ჯანდაცვის განვითარების სტრატეგიების შემუშავება.
5. ჯანდაცვის სექტორში ადამიანური რესურსების განვითარება – 2014 წლიდან დაიწყო საექიმო სპეციალობის მაძიებელთა დიპლომისშემდგომი განათლების დაფინანსებას მათ მაღალმთიან და საზღვრისპირა რეგიონებში დასაქმების მიზნით. 2016 წლიდან აშშ-ის საფრთხეების შემცირების სააგენტოს (DTRA)-ს მხარდაჭერით დაიწყო British Medical Journal-ის (BMJ) ონლაინ პლატფორმის დანერგვა საქართველოში. 2017 წლიდან უწყვეტი სამედიცინო განათლების სისტემაში მონაწილეობა სავალდებულო გახდა პერინატალურ სერვისში დასაქმებული პირებისათვის.
6. ჯანდაცვის მართვის საინფორმაციო სისტემების განვითარება – 2014 წელს დაინერგა სტაციონარული დაწესებულებების ანგარიშგების შემთხვევაზე ორიენტირებული ელექტრონული რეესტრი. 2015 წლიდან ამოქმედდა ამბულატორული სერვისის მიმწოდებელ დაწესებულებაში რეგისტრირებული დაავადებების აღრიცხვის ელექტრონული რეესტრი, ავთვისებიანი ახალწარმონაქმნების აღრიცხვიანობის ახალი სისტემა (კიბოს პოპულაციური რეგისტრი). 2016 წლიდან დაინერგა პროფილაქტიკური აცრების ეროვნული კალენდრის მობილური და ტაბლეტაპლიკაცია და „ორსულთა და ახალშობილთა ჯანმრთელობის მეთვალყურეობის ელექტრონული მოდული“ (დაბადების რეგისტრი).
7. დედათა და ბავშვთა ჯანმრთელობის ხელშეწყობა – 2015 წელს დაიწყო და 2017 წელს დასრულდა პერინატალური რეგიონალიზაციის პროექტი, რაც ითვალისწინებს პერინატალური სერვისის მიმწოდებელი დაწესებულებების დონეების და მათი როლისა და პასუხისმგებლობის განსაზღვრას. 2016 წელს დაიწყო სიფილისით დაავადებული ორსულების სპეციფიკური მკურნალობა. 2018 წლიდან სახელმწიფო აფინანსებს ანტენატალური მეთვალყურეობის 8 ვიზიტს.
8. პრიორიტეტული გადამდები დაავადებების პრევენციისა და მართვის გაუმჯობესება – 2015 წლიდან ამოქმედდა C ჰეპატიტის ელიმინაციის პროგრამა. 2017 წლიდან სამეგრელო-ზემო სვანეთში დაიწყო აივ-ის, ტუბერკულოზისა და C ჰეპატიტის გამოვლენის ინტეგრაცია პჯდ რგოლში; შემუშავდა აივ-შიდსისა და ტუბერკულოზის დაფინანსების უზრუნველყოფის გარდამავალი გეგმა; ტუბერკულოზის წამლისადმი რეზისტენტული ფორმების პრევენციის მიზნით, განხორციელდა მკურნალობაზე პაციენტის დამყოლობის სამსახურების გაძლიერება.
9. პრიორიტეტული არაგადამდები დაავადებების პრევენციისა და კონტროლის გაუმჯობესება – 2018 წლის მაისიდან ამოქმედდა თამბაქოს მოხმარების კონტროლის მარეგულირებელი გარემო; დაიწყო ქრონიკული დაავადებების სამკურნალო მედიკამენტების პროგრამა, ამოქმედდა კიბოს პოპულაციური რეგისტრი. 2015 წლიდან დაიწყო თემზე დაფუძნებული ფსიქიკური სერვისების განვითარება.
10. საზოგადოებრივი ჯანდაცვის სისტემის განვითარება – საქართველო, 2014 წლიდან, აქტიურად უჭერს მხარს ჯანმრთელობის გლობალური უსაფრთხოების ინიციატივის განხორციელებას, რომელიც ეფუძნება ინფექციური დაავადებებით გამოწვეული რისკების პრევენციას, გამოვლენას და რეაგირების ასპექტებს. ინიციატივის ფარგლებში არსებული 11 სამოქმედო პაკეტიდან, საქართველო ლიდერობს „რეალურ დროში ეპიდზედამხედველობის“ სამოქმედო პაკეტს და მხარს უჭერს „ზოონოზური დაავადებების“ და „ეროვნული ლაბორატორიული სისტემის“ სამოქმედო პაკეტებს. [4]
ამ პრიორიტეტების ნაწილობრივმა შესრულებამაც კი, მნიშვნელოვანი პროგრესი მოიტანა საქართელოსთვის ჯანდაცვის სფეროში. როგორც მთელ მსოფლიოში, ასევე საქართველოშიც, შეინიშნება სიკვდილიანობის მაჩვენებლის შემცირება. ამის მიზეზი, პირველ რიგში, ჯანდაცვის სფეროს ახალ დონეზე გადასვლაა. მეორე, ჯანდაცვაში შემოტანილი ახალი ტექნოლოგიები და მკურნალობის მეთოდები ზრდიან დაავადებათა ადრეულ სტადიებზე გამოვლენის საშუალებას და მათი კონტროლის შესაძლებლობას. შედეგად, იზრდება ხანდაზმული მოსახლეობის ხვედრითი წილი, რაც, საბოლოოდ შემცირებულ სიკვდილიანობის მაჩვენებელში აისახება.
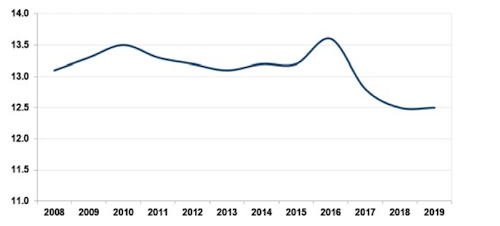
ნახაზი 1: სიკვდილიანობის მაჩვენებელი (%) საქართველოში, 2008-2019 წლები
წყარო: https://www.ncdc.ge/Pages/User/News.aspx?ID=fad4aa1f-2eab-4792-bf4d-5792f58c1782
ნახაზიდან ვხედავთ, რომ 2011-2015 წლებში სიკვდილიანობის მაჩვენებელი მეტნაკლებად სტაბილური იყო, 2016-2017 წლებში დაფიქსირდა მისი ზრდა როდესაც ის 13,5%-ს გადააჭარბა, ხოლო 2017 წლის მერე დაიწყო კლების ტენდენცია, რომელიც 2019 წლამდე გრძელდებოდა. 2017 წელს სიკვდილიანობის მაჩვენებელმა 12,8%, ხოლო 2018-2019 წლებში 12,5% შეადგინა.
აქვე აღსანიშნავია საქართველოს დღევანდელი მდგომარეობა. მოგვეხსენება, რომ 2019 წლის დეკემბერში ქალაქ ვუჰანში წარმოშობილი მწვავე მძიმე რესპირატოურულ სინდრომთან დაკავშირებული კორონავირუსი, რომელსაც Covid-19 ეწოდა, 21-ე საუკუნის მესამე ზოონოზური კორონავირუსული აფეთქებაა, როდესაც ინფექციის ადამიანიდან ადამიანზე გადაცემა მოხდა და წარმოიქმნა ჯანმრთელობის გლობალური პრობლემა – პანდემია. [6]
საქართველოში კორონავირუსის პირველი დადასტურებული შემთხვევა 26 თებერვალს დარეგისტრირდა.
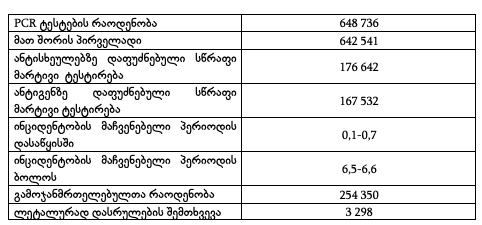
ცხრილი 1: საქართველოში Covid-19-ის სტატისტიკა 2020 -2021 წელი
წყარო: https://www.ncdc.ge/Pages/User/News.aspx?ID=fad4aa1f-2eab-4792-bf4d-5792f58c1782
ცხრილის მონაცემებზე დაყრდნობით, შეგვიძლია დავინახოთ თუ როგორ სწრაფად გაიზარდა ინციდენტობის მაჩვენებელი 2020 წლის სექტემბრიდან დღემდე. სავარაუდოდ ეს შეზღუდვების შემსუბუქებით იყო გამოწვეული. თუმცა დღეს მთავრობა აქტიურად ებრძვის პანდემიას და საგრძნობ შედეგებსაც აღწევს. მიუხედავად იმისა, რომ კორონავირუსი ჯერ სრულიად არ დამთავრებულა, მთავრობის ეფექტიანი სტრატეგიის შედეგად საგრძნობლად შემცირდა ახალ შემთხვევათა რაოდენობა. ვფიქრობ, რომ ცხოვრების ჩვეულ რითმს ვუბრუნდებით. [6] [7]
დასკვნა
ყველა ქვეყანამ განვითარებულმა თუ განვითარებადმა, თავისი უნიკალური გზა განვლო უნივერსალური ჯანდაცვის სისტემის განვითარებაში. უნივერსალური მოცვის მოდელები სხვადასხვა ქვეყანაში არაერთგვაროვანია და მის წარმატებით განხორციელებას მნიშვნელოვნად განაპირობებს ქვეყნის ეკონომიკური მდგომარეობა, სამთავრობო პოლიტიკა.
ხარჯების შეკავების მეთოდებიდან ერთ-ერთი უმთავრესია ქვეყანაში გამართული პირველადი ჯანდაცვის სისტემის არსებობა, რადგან ასეთ სისტემაში განსაკუთრებული ყურადღება ექცევა პრევენციული სერვისების მიწოდებას. შეიძლება ითქვას, ჯანდაცვაზე დანახარჯების შეკავების ყველაზე საუკეთესო მეთოდი არის ის, რომლითაც მიიღწევა ჯანმრთელობის საერთო მაჩვენებლების გაუმჯობესება არსებული რესურსების უფრო ეფექტურად გამოყენების მეშვეობით.
უნივერსალური ჯანდაცვის მშენებლობა დაკავშირებულია გარკვეულ სირთულეებთან, მითუმეტეს ისეთი მწირი ეკონომიკის მქონე ქვეყნისათვის, როგორიც საქართველოა. ერთი მხრივ, სახელმწიფოს მიერ უნივერსალური ჯანდაცვის მშენებლობა, რომლითაც ყველა ადამიანს აქვს საშუალება ისარგებლოს, საკმაოდ კარგი ნაბიჯია, თუმცა, საჭიროა სახელმწიფოს თანმიმდევრული პოლიტიკის განხორციელება დაფინანსების ხარჯთეფექტური მეთოდების, სამედიცინო მომსახურების ხარისხის და მედიკამენტებზე ფინანსური ხელმისაწვდომობის გაუმჯობესების ასპექტით.
ბოლოს, საუბარი გვქონდა მსოფლიოს გლობალურ პრობლემაზე – კორონავირუსის პანდემიაზე. აღვნიშნე, როგორი მდგომარეობაა დღესდღეობით საქართველოში ამ კუთხით, ასევე აღვნიშნე ის სამომავლო პერსპექტივები, რომლებიც მოსახლეობას ოპტიმისტური მომავლის იმედად ევლინება.
გამოყენებული ლიტერატურა:
- კეთილდღეობის ეკონომიკა (ი.გაგნიძე; თსუ; თბილისი; 2015)
- http://eprints.iliauni.edu.ge/3080/1/%E1%83%AF%E1%83%90%E1%83%9C%E1%83%93%E1%83%90%E1%83%AA%E1%83%95%E1%83%98%E1%83%A1_%E1%83%A1%E1%83%98%E1%83%A1%E1%83%A2%E1%83%94%E1%83%9B%E1%83%98%E1%83%A1_%E1%83%A0%E1%83%94%E1%83%A4%E1%83%9D%E1%83%A0%E1%83%9B%E1%83%94%E1%83%91%E1%83%98_%E1%83%90%E1%83%A8%E1%83%A8-%E1%83%A8%E1%83%98.pdf
- http://eprints.iliauni.edu.ge/7113/3/Universal_Health_Care_in_Georgia_Achievements_and_Challenges.PDF
- https://www.moh.gov.ge/uploads/files/2018/Failebi/06.08.2018.pdf
- http://eprints.tsu.ge/1452/1/Universal%20health%20care%20in%20Georgia%20-%20achievements%20and%20challenges.pdf
- https://www.ncdc.ge/Pages/User/News.aspx?ID=fad4aa1f-2eab-4792-bf4d-5792f58c1782
- https://stopcov.ge/



